På digitaliseringens venterom
Verdifulle helsedata kan bli Norges «nye olje», men for forskerne renner den stadig seigt. Nå venter de på hjelp fra en digital revolusjon.
– Det er veldig frustrerende å gå og vente på helsedata, sier Marianne Klemp.
Etter at korona-pandemien henviste henne til hjemmekontor, har forskeren nå endelig fått komme tilbake til Institutt for klinisk medisin ved Universitetet i Oslo. Her forsker Klemp på effekten av legemidler.
Sammen holder hun og en stipendiat på med et prosjekt om parkinsonpasienter, og det som skal bli hennes tredje vitenskapelige artikkel. Men veien hit var lang.
– Jeg tror det tok et år å få utlevert dataene, sier Klemp.
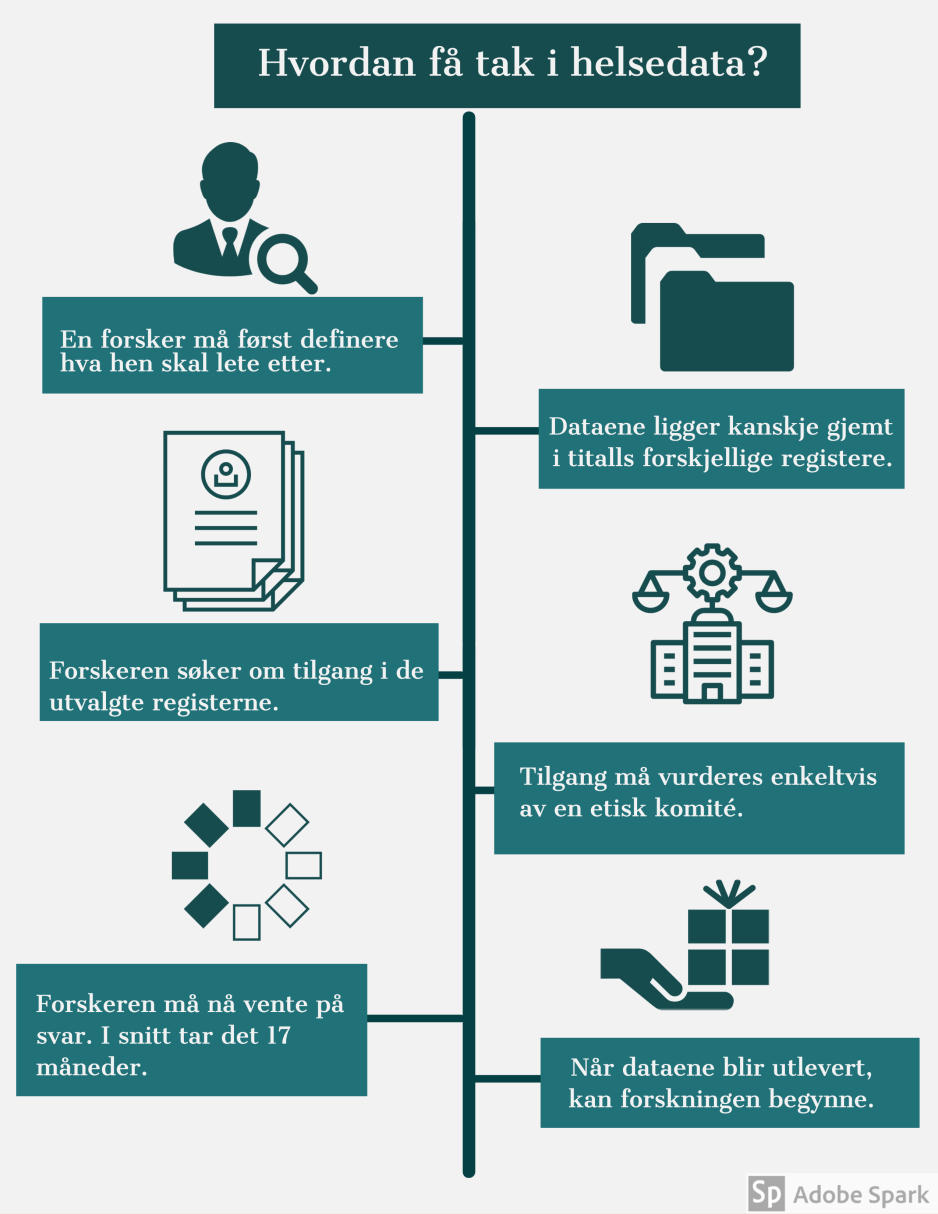
Trykk for å se prosessen forskere må gjennom for å motta helsedata ↘
I prosjektet om parkinsonpasienter vil Klemp blant annet finne ut av hvor lenge pasientene har effekt av legemidlene og om de får unødvendige bivirkninger.
Forskeren understreker at om dataene hadde vært raskere tilgjengelig, kunne det nådd mye kjappere ut til publikum.
– Det er mange parkinsonpasienter det er snakk om. Hvis de hadde fått de riktige legemidlene i riktig sekvens, kunne de hatt bedre livskvalitet.
Uutnyttet gull
Langsom utlevering av data har lenge frustrert medisinske forskere. En undersøkelse gjennomført av Forskningsrådet i 2017, viser at det i snitt tar 17 måneder dersom dataene skal hentes fra mer enn én datakilde.
To forskere svarte at de måtte vente så lenge som fire år. Fire av ti fortalte at ventetiden førte til at forskningsmidlene tok slutt. Da må man enten skrinlegge forskningen, eller skaffe flere penger.
Vi har en rekke helseregistre i landet, i tillegg til biobanker og andre kilder til data om den norske befolkningen. Dette er data samlet inn gjennom flere generasjoner, og som er dyrebar informasjon som kan brukes videre inn i forskning.
For eksempel har en studie av 100 millioner norske resepter, utført ved Universitet i Bergen og Harvard University, vist at astmamedisin kan halvere risikoen for Parkinson sykdom. Denne kunnskapen, utviklet på bakgrunn av norske registerdata, kan potensielt bli banebrytende for behandling av denne sykdommen.
Det er med andre ord mye potensiale i norske helsedata, og helseminister Bent Høye har tidligere uttalt at helsedata kan bli den nye oljen, verdt milliarder.
På venterommet
Inne på laberatoriet på Institutt for klinisk medisin danser Marianne Klemps blå plashansker mellom reagensrør og pipetter.
– Her var det lenge siden jeg har vært. Nå foregår arbeidsdagen min stort sett foran dataskjermen, hvor jeg jobber med såkallte tørre data, sier Klemp.
Det er disse dataene som man blant annet henter ut fra registrene Klemp er så avhengig av.

– Hvis det hadde vært sånn at registrene kunne levere ut data i løpet av noen uker, hadde jo saken vært veldig mye bedre for mange forskere. Da tror jeg flere forskere hadde gjort mange flere registerstudier.
Plasthanskene får hvile litt på pulten foran henne.
– I dag kan man sitte og vente så lenge på data at man... ikke går lei, men man orker ikke å ha masse prosjekter samtidig og bare vente. Det blir litt til at du fokuserer på én ting, og så prøver du å i hvert fall hale inn de dataene. I stedet for å sende inn fem forskjellige søknader, for det har man ikke kapasitet til å følge opp når det tar så lang tid.
Prater ikke sammen
De store utfordringene som langsom utlevering av data gir, er bekreftet i en rekke offentlige rapporter. Den mest åpenlyse utfordringen, er at det kan forhindre viktig forskning og utvikling. Roten til problemet handler om at ulike digitale løsninger i helsesektoren ikke «prater» sammen, forteller Christian Jonasson, fagdirektør for helsedata i Folkehelseinstituttet (FHI).

– Helsedatakildene er spredt på mange ulike aktører, noe som gjør at de juridiske vurderingene knyttet til lovverk gir rom for ulik tolkning mellom aktører som alle må godkjenne prosjekter. Flere prosesser går ikke parallelt og det blir mye venting, sier Jonasson til Journalen.
Som tidligere forsker har han selv kjent på problemet, da han for noen år tilbake undersøkte diabetesmedisin.
– Det preger forskningen på flere måter. Det kan begrense forskningen ved at man vegrer seg for å søke i det hele tatt, eller at datatilgangen tar så lang tid at forskningen ikke er like relevant lenger, sier Jonasson.
– Byråkratiet rundt datatilgang gjør også at vi mister konkurransekraft og mulighet for verdiskaping, blant annet når det gjelder næringsutvikling, legger han til.
Usikker prislapp
Det er dette den nye Helseanalyseplattformen skal gjøre noe med. Én dataplattform med kopier av data fra landets helseregistre, helseundersøker og biobanker skal lette jobben med å søke etter data – og korte ned ventetiden betraktelig.
Det er et digitaliseringsprosjekt som har vært i støpeskjeen i omlag tre år, og som er planlagt å stå klart i 2020. Akkurat nå pågår en konkurranse om hvem som skal levere tjenesten – og sikre seg en kontrakt verdt opp mot 800 millioner kroner, ifølge konkurransegrunnlaget.
Men akkurat den prisen er høyst usikker, opplyser Direktoratet for e-helse til Journalen, fordi det vil avhenge av den endelige kontraktens varighet og omfang.
– Summen er en øvre ramme for dette oppdraget, og betyr ikke nødvendigvis at alt vil bli brukt, sier Marianne Braaten, programleder for Helsedataprogrammet i Direktoratet for e-helse.
– Den er satt for en tiårs periode, og er en absolutt makspris for hele oppdraget dersom alle opsjoner i kontrakten blir tatt ut. Går verdien på kontrakten over prisrammen, må man i henhold til loven for anskaffelser i gang med en ny prosess. Det vil vi unngå, og derfor er rammen satt høyt, fortsetter hun.
Journalen har også forgjeves forsøkt å finne ut hvilke som skal levere den lenge ventede hellige gralen for helsedata i Norge, der konkurransen ifølge anbudet består av fem selskaper. At anbudsprosesser foregår bak lukkede dører, er vanlig praksis for ikke å svekke partenes forhandlingsmakt. Den endelige kontrakten vil først være klar i starten av juli.
Deretter følger utprøving og en lovendring nødvendig for å iverksette prosjektet. Lovendringen skulle ha vært godkjent i løpet av Stortingets vårsesjon, men er nå utsatt til høsten på grunn av et stort etterslep som følge av korona-pandemien.
Skruemangel
Som med mange andre, store statlige prosjekter, har heller ikke utviklingen av Helseanayseplattformen skjedd uten kritikk. En av kritikerne er Francis D'Silva, direktør i konsulentselskapet CGI.
– Mye av prosessen er påvirket av konsulenter, og det kommer fra en som selv er konsulent, sier han til Journalen.
Svarer på kritikken av konsulentbruk:
– At det blir stilt spørsmål ved myndighetenes pengebruk er veldig naturlig, også om bruk av konsulenter, sier Karl Vestli.
Han er i divisjonsdirektør Strategi og portefølje ved Direktoratet for e-helse.
– Det som er viktig for oss, som gjennomfører prosjekter og programmer, er at ressursbehovet varierer. Vi har behov for en viss type kompetanse i ulike faser. En hybridmodell, med flinke internt ansatte og der konsulenter bidrar der hvor det er relevant, er hensiktsmessig, sier Vestli.
– Hvis man skulle hatt som prinsipp at vi ikke skal bruke konsulenter, så ville det vært uansvarlig. Da måtte vi ansette svært mange dyktige folk med varierende arbeidsmengde, og det er ikke optimal bruk av offentlige midler, fortsetter han.
I januar dokumenterte Dagens Medsin at konsulentbruk står for hver fjerde krone som går ut av Direktoratet for e-helse. Mellom 2016 og 2019, var prislappen på dette 1,2 milliarder kroner.
D'Silva, som er mangeårig ekspert på digitalisering innenfor en rekke fagområder, blant dem skattesystemet og helsevesenet, utdyper kritikken:
– Tjenestens viktigste oppgave er å dele data hyppigere og raskere. En fastlege i Molde skal umiddelbart kunne sende data til hjerte- og karregisteret i Trondheim, sier han.
– Slik bruk av teknologi har vi allerede tatt i bruk gjennom Altinn (portalen for digital dialog mellom næringslivet, privatpersoner og offentlige etater, journ.anm.), så jeg syns denne løsningen sparker inn allerede åpne dører, fortsetter D'Silva
Han mener Helseanalyseplattformen er et klassisk eksempel på at statlige institusjoner konkurrerer mot hverandre. Det er en diskusjon som er en del av det større bilde om digitaliseringen av norsk helsevesen.
For utover Helseanalyseplattformen, pågår det nå to andre milliardprosjekter om mer samhandling mellom helsetjenestene. I Midt-Norge skal Helseplattformen, en ny felles pasientjournal, snart rulles ut. For resten av landet skal Akson, en 11 milliarder kroners felles journalløsning for kommunene, utarbeides.
Det er prosjekter som det allerede har tatt syv år å utvikle, skriver Dagens Medisin.
D'Silva mener uklar rollefordeling mellom helseforvaltning, helsetjenesten og næringen er med på å kvele skaperkraften i prosessen.
– Forvaltningen skal skape rammer og trygghet. Vi har allerede folk som lager teknologi til oljeleting, til satelitter og som kan behandle data. Det er denne type tekning vi må få inn, sier han.
– Vi har mange veldig gode systemer i Norge, og trenger ikke løse noe som allerede er løst. Det blir som å bygge en fabrikk bare fordi du trenger et par skruer, fortsetter D'Silva.
Aldrende Norge
Digitaliseringen av norsk helsevesen er et prioriteringsprosjekt for regjeringen. I statsbudsjettet foreslås det ytterligere 130 millioner kroner i bevilgninger til Helseanalyseplattformen. Sammen med med penger fra Forskningsrådet, vil prosjektet motta 243 millioner kroner i 2020 alene.
Helseplattformen i Midt-Norge vil få ytterligere 123 millioner kroner, mens 400 millioner kroner vil bli gitt som en låneordning.
Veksten i kostander til andre, allerede eksisterende løsninger skal dekkes inn med en bevilgning på 100 millioner i år.
Bak denne digitaliseringsiveren ligger et Norge i endring. Vi blir eldre, og vi lever lenger. Om bare 13 år, vil det for første gang i Norge være flere mennesker over 65 år enn de under 19 , viser Statistisk sentralbyrå (SSB)s befolkningsframskriving.
Det betyr også at forsørgelsesgraden – altså hvor mange som kan jobbe, betale skatt og betale for velferden – synker. Samtidig fortsetter folk å trekkes mot de store byene, og det blir færre i distriktene.
– Derfor ligger det en erkjennelse av at helsevesenet har en produktivitetsutfordring framover, forteller seniorforsker ved forskningsinstituttet Sintef, Andreas Dypvik Landmark, til Journalen.
– I tillegg bruker vi i Norge ekstremt mye penger på helse og velferd. Det er veldig bra, men da blir det også et veldig fokus på at pengene brukes rett, fortsetter Landmark.
Bekymret for størrelsen
Digitaliseringen vil sette nye krav til helsepersonell. Leger og sykepleiere må kunne håndtere det kliniske, samtidig som de må kunne mestre den digitale hverdagen.
– For de nyutdannede i dag, så går nok det bra. Men for mange som allerede har jobbet i noen år, kan krav til omstilling være mer utfordrende, tror Landmark.
Han mener det finnes to hovedargumenter for og imot de store digitaliseringsprosjektene som for tiden er under utvikling:
– Vi støtter hensiktene med prosjektene, men tilhører nok dem som er litt bekymret for størrelsen. Det skaper et lite marked, og det finnes knapt noen norske leverandører som kan by på noe så stort, sier han og fortsetter:
– Og vi skulle gjerne sett at logistikk og pasientflyt var en del av målbildet til Helseanalyseplattformen. Men det kan komme. Vi må ikke undervudere hvor komplekst dette er. Det er lett å stå på utsiden og være bekymret, men håpe at noen andre løser problemet.
Det andre argumentet, ifølge Landmark, er spørsmålet om hvor mange løsninger vi egentlig har bruk for.
– Dette er jo mange prosjekter for å dekke en befolkning som i mange andre land ikke er større enn en bydel, sier han og legger til:
– En brannfakkel på dette feltet, som ikke er min egen, er spørsmålet om hvor bra behandling folk skal få. Når noe nytt skapes, er det en forventning om at alle skal få den. Da kan det være at vi i det godes tjeneste gjør alle en bjørnetjeneste. Vi har ikke råd til at skal ha førsteklasses behandling. Så må man finne ut hvordan et slikt argument kan gjøres politisk spiselig.
